胃がん
疾患概要
胃がんは、胃の壁の内側をおおう粘膜の細胞が何らかの原因でがん細胞となり、無秩序に増えていくことにより発生します。がんが大きくなるにしたがい、徐々に粘膜下層、固有筋層、漿膜へと外側に深く進んでいきます。
がんがより深く進むと、漿膜の外側まで達して、近くにある大腸や膵臓、横隔膜、肝臓などにも直接広がっていきます。このようにがんが浸み出るように周囲に広がっていくことを浸潤といいます。がんが漿膜の外側を越えると、おなかの中にがん細胞が散らばる腹膜播種が起こることがあります。また、がん細胞がリンパ液や血液の流れに乗って移動し、胃から離れた別の臓器で増える転移が起こることもあります。
なお、胃がんの中には、胃の壁を硬く厚くさせながら広がっていくタイプがあり、これをスキルス胃がんといいます。スキルス胃がんは進行が早く、腹膜播種が起こりやすい特徴があります。また、内視鏡では診断することが難しい場合もあります。症状があらわれて見つかったときには進行していることが多く、治りにくいがんです。
症状
胃がんは、早期の段階では自覚症状がほとんどなく、かなり進行しても症状がない場合もあります。代表的な症状は、胃の痛み・不快感・違和感、胸やけ、吐き気、食欲不振などです。また、がんから出血することによって、貧血が起こることや黒い便(血便)が出ることもあります。しかし、これらは胃がんだけではなく、胃炎や胃潰瘍でも起こる症状です。そのため、胃炎や胃潰瘍などで内視鏡検査を受けたときに偶然がんが見つかることもあります。なお、食事がつかえる、体重が減る、といった症状がある場合は、進行胃がんの可能性もあります。
種類
胃がんはおもに腺がん細胞からできています。正常の胃粘膜細胞に形状の似た腺がん細胞(分化型がん)と正常細胞の名残のない腺がん細胞(未分化型がん)に分類されます。未分化がんは小さくてもリンパ節に転移することがあります。
進行度
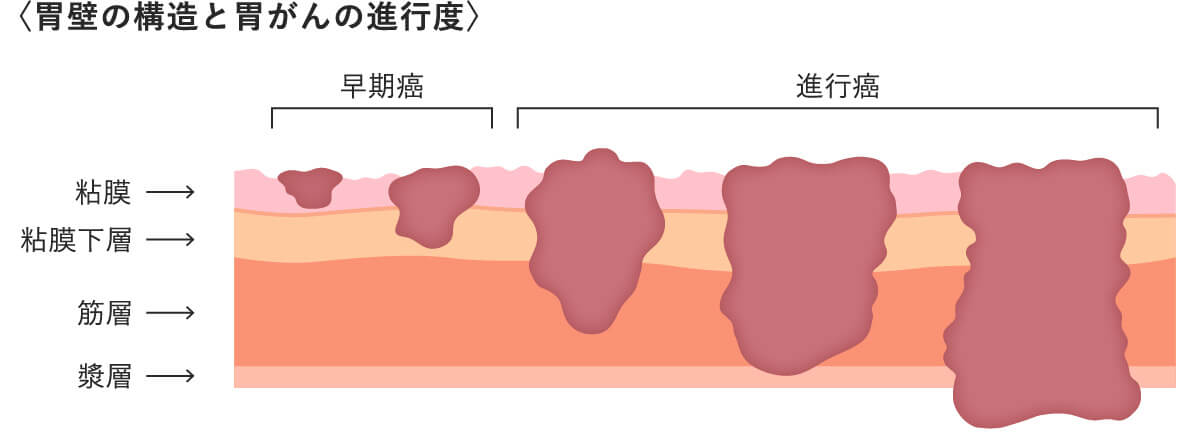
早期がんと進行がんに分類されます。これはがんが胃壁のどの深さまで及んでいるか(深達度)で分類されます。がんの大きさや場所は関係ありません。
胃壁は内腔側、つまり食べ物がとおる側から外側に向かって(図1)のごとく分類されます。胃がんは粘膜から発生して、次第に広く、深く及んでいきます。筋層に達したものを進行がんと呼び、筋層に達していないものを早期がんと呼びます。胃がんの肉眼分類は隆起型、陥凹型などと分類されます。早期がんはⅠ~Ⅲ型に、進行がんは1~4型に分類されます。進行がんのうち、3型の一部と4型のほとんどのものはスキルス胃がんとも呼ばれます。
[出典]国立がん研究センター がん情報サービス
検査
胃がんの手術前の検査は二つに分けられます。一つは胃がんに対する検査、もう一つは手術にそなえた全身検査です。代表的な検査は以下のとおりです。
-
胃内視鏡、胃造影検査
(バリウム)胃がんの診断、場所、かたち等を検査します。
-
超音波(エコー)、CT、
レントゲン転移の有無、他臓器の病変の有無を検査します。
-
心電図、呼吸機能(肺活量)、その他
手術にそなえた全身状態のチェックです。上記以外にも、必要に応じてさらに検査が追加されます。
診断
内視鏡で病変を一部とり、顕微鏡で検査します(生検)。結果はクラスⅠ~Ⅴに分類されます。
Ⅰは正常、Ⅳはがんの疑い、Ⅴはがんです。Ⅳ、Ⅴは完全切除が必要です。
治療
[出典]国立がん研究センター がん情報サービス
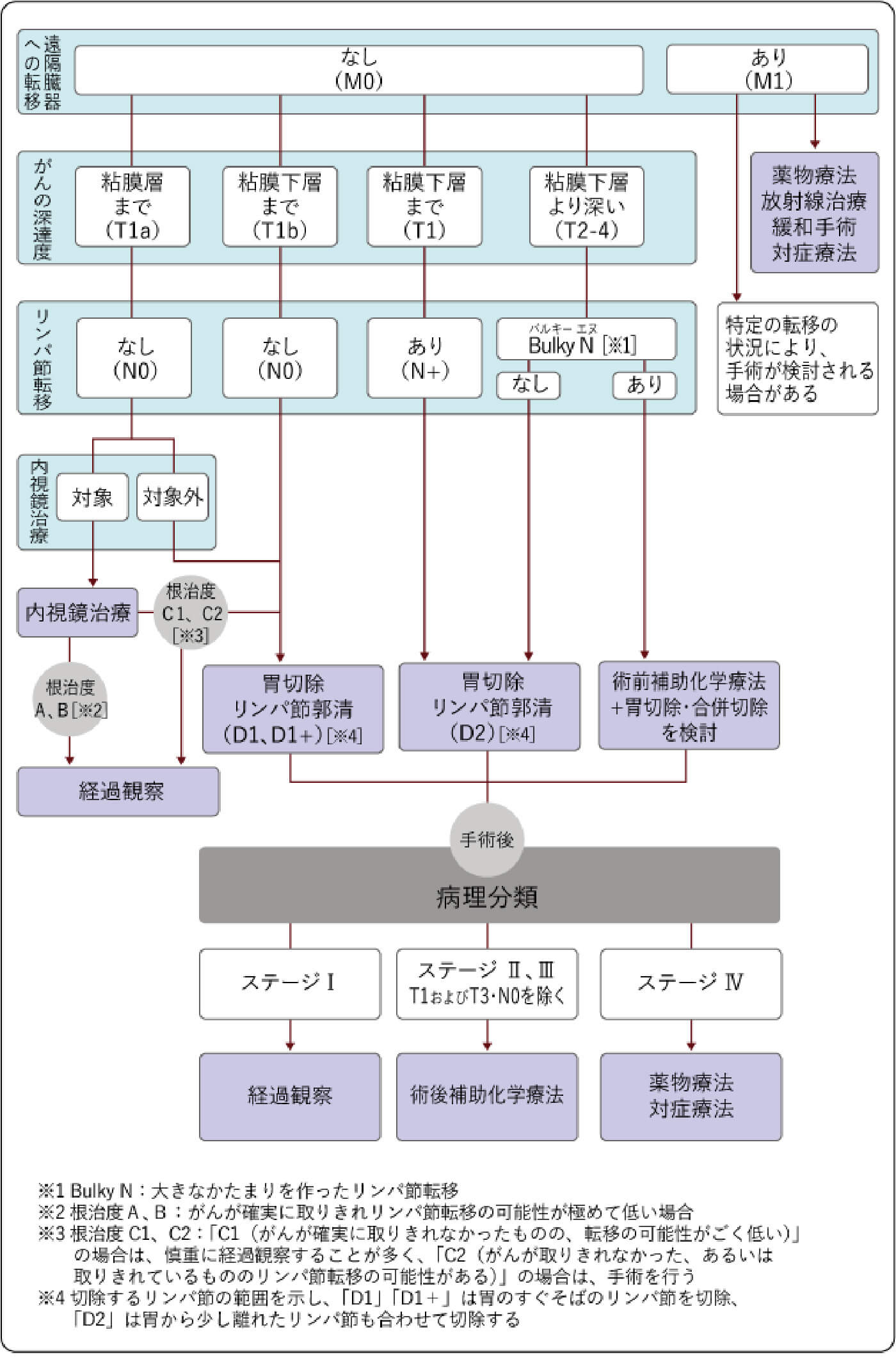
主な治療法として、内視鏡下切除、手術、化学療法、放射線療法があります。それぞれの治療法は単独で、または組み合わせて行われます。
一定の条件を満たしたごく早期の胃がん(分化型がんで病変が小さく浅い場合)は内視鏡で治療を完了することができます。それ以外は胃切除術の適応となります。がんのできた場所や広がりによって切除の範囲を決定します。リンパ節転移の有無やがんの胃壁への深達度などによって縮小手術も考慮します。具体的には、リンパ節の郭清範囲を縮小したり、神経を温存したり、胃の出口を温存したり、大網という通常の手術では切除してしまう脂肪を残したりします。縮小手術のオプションとして腹腔鏡下手術もあります。また、がんが胃の外側表面に出てきて、膵臓や大腸に密着、連続しているようなときには、それらの臓器を胃と一緒に切除することもあります(拡大手術)。
一方、病気が進行していて根治切除が難しいときや遠隔転移がある場合は、姑息切除やバイパス手術をおこなうこともあります。
また、手術をおこなわずに、化学療法(抗がん剤治療)などを選択する場合もあります。
このように、高度に進行した胃がんの治療は、がんの進行度や患者さんの体力など、その状況に応じて様々です。
手術
胃がんの手術の目的は以下の3つです。
- がん病巣の切除
- リンパ節郭清
- 切除後の再建
- がん病巣の切除
部分的な胃切除(胃切除術・亜全摘術)または胃全体の切除(胃全摘術)が一般的です。切除する範囲はがんの場所、広がり、その進行度によって決まります。
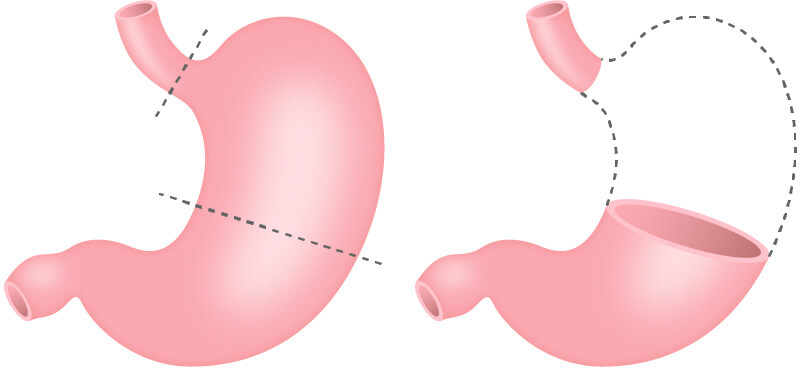
- 噴門側胃切除術
胃の上側(噴門側)にできたものに行われます。噴門を含め胃の上部1/2から2/3を切除します。
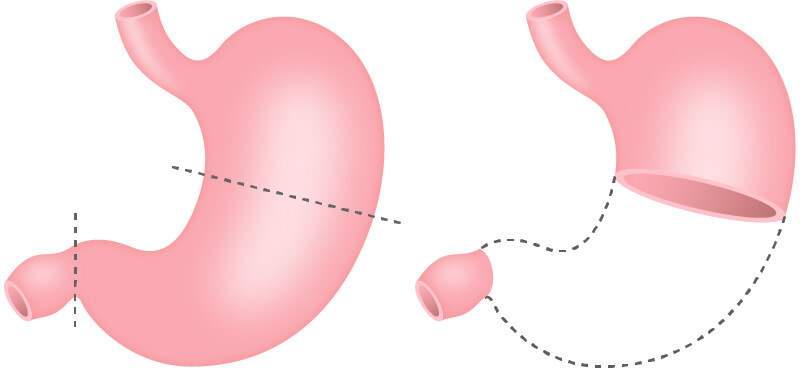
- 幽門側胃切除術
胃の下側(幽門側)にできたものに行われます。幽門を含めて胃の下側1/2から2/3を切除します。
- 胃全摘術
胃の中心部にできたものや、広い病変または二つ以上の病変があるときに行われます。胃全摘術では噴門、幽門を含めて胃を全部切除します。
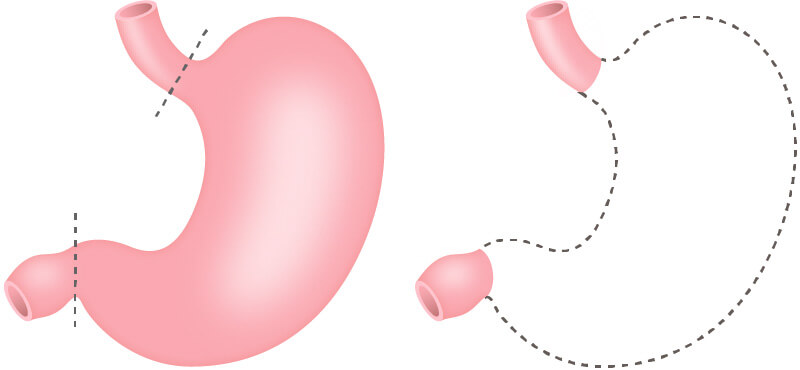
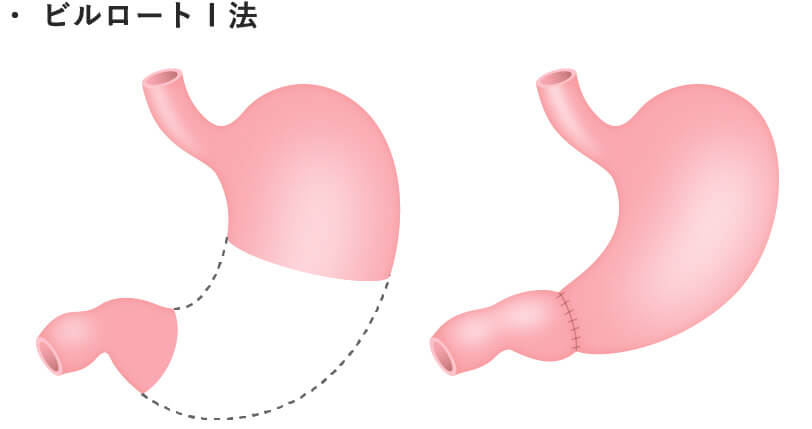
- 幽門保存胃切除術
QOL(生活の質)の向上を目的とした縮小手術のひとつです。縮小手術は病変の状態により適応を決めています。
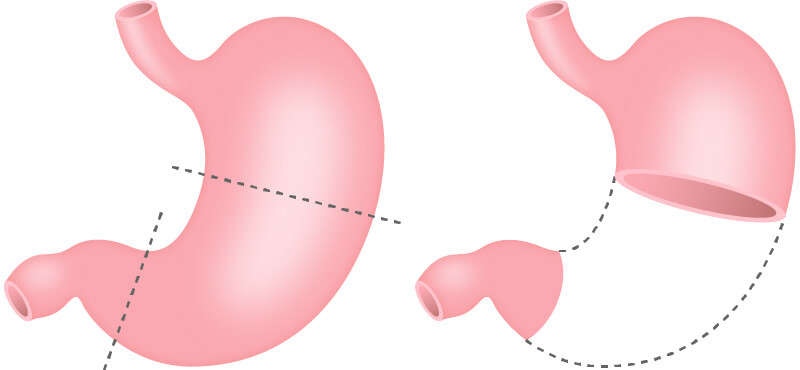
- リンパ節郭清
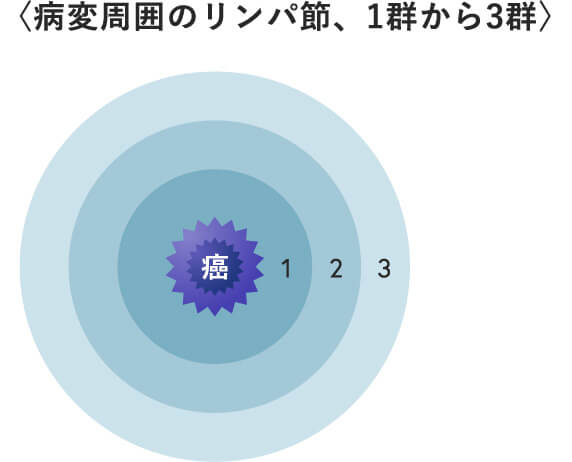
がんの完全切除のためには胃だけを切除するのではなく、周囲のリンパ節の切除(リンパ節郭清)をくわえます。リンパ節転移はがん病巣の近くから始まり、だんだんと離れたリンパ節へと進みます。大きなリンパ節転移は手術中に見て判断できますが、小さなリンパ節転移は肉眼では分りません。手術時には胃周囲のリンパ節をがんの転移しやすい所を中心に郭清します。リンパ節転移が始まっていたとしても、がんの原発巣と共に根こそぎ切除するためです。
胃周囲のリンパ節をがんのごく近辺のもの(1群)からかなり離れたもの(3群)まで分類しています。リンパ節転移の程度次第で、病変の場所によらず胃全摘術を選択することもあります。さらにリンパ節郭清を徹底するため、脾臓や膵臓の一部を一緒に切除する場合もあります。
一方で早期がんでは、術中に色素を用いてリンパ流を染め出し、リンパ節郭清範囲を縮小する工夫を行っています(センチネルリンパ節生検)。
現在私たちの行っている手術は、2群までのリンパ節郭清を基準にしています(定型手術)。
手術が安全にできることを最優先し、患者さんの年齢、体力、合併症などを考慮して、手術を行うか否か(適応)と、切除範囲、郭清範囲を決定します。
- 切除後の再建
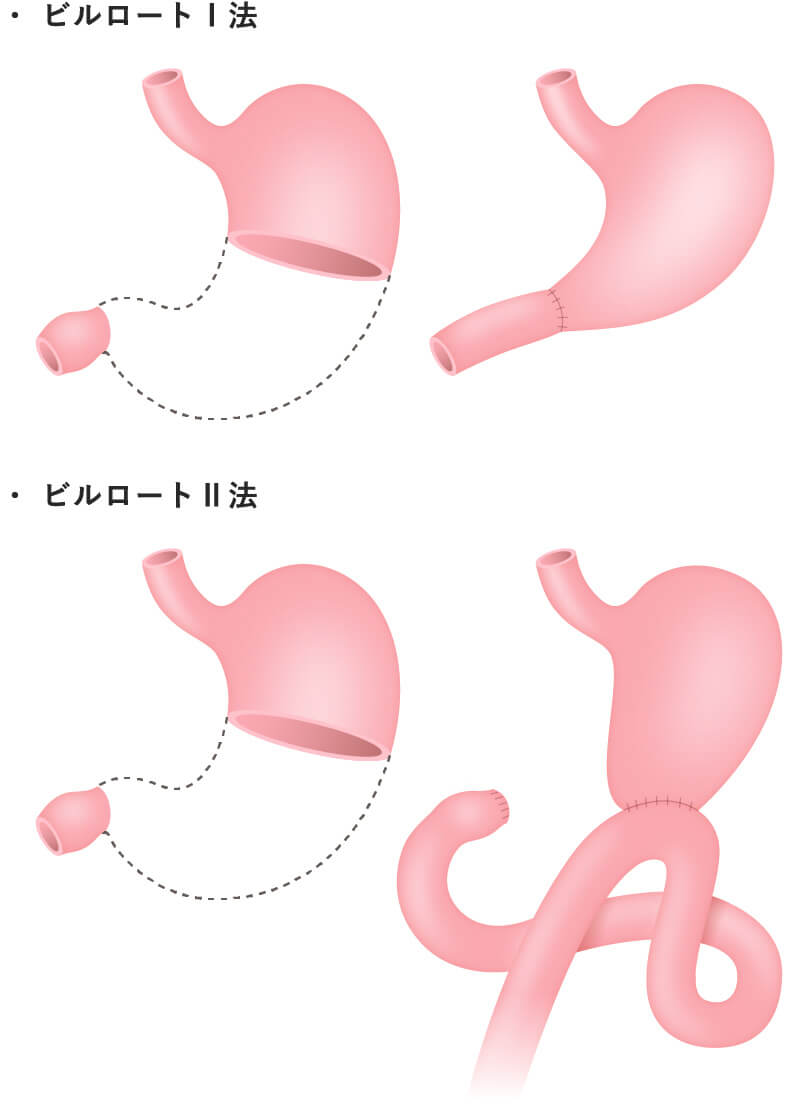
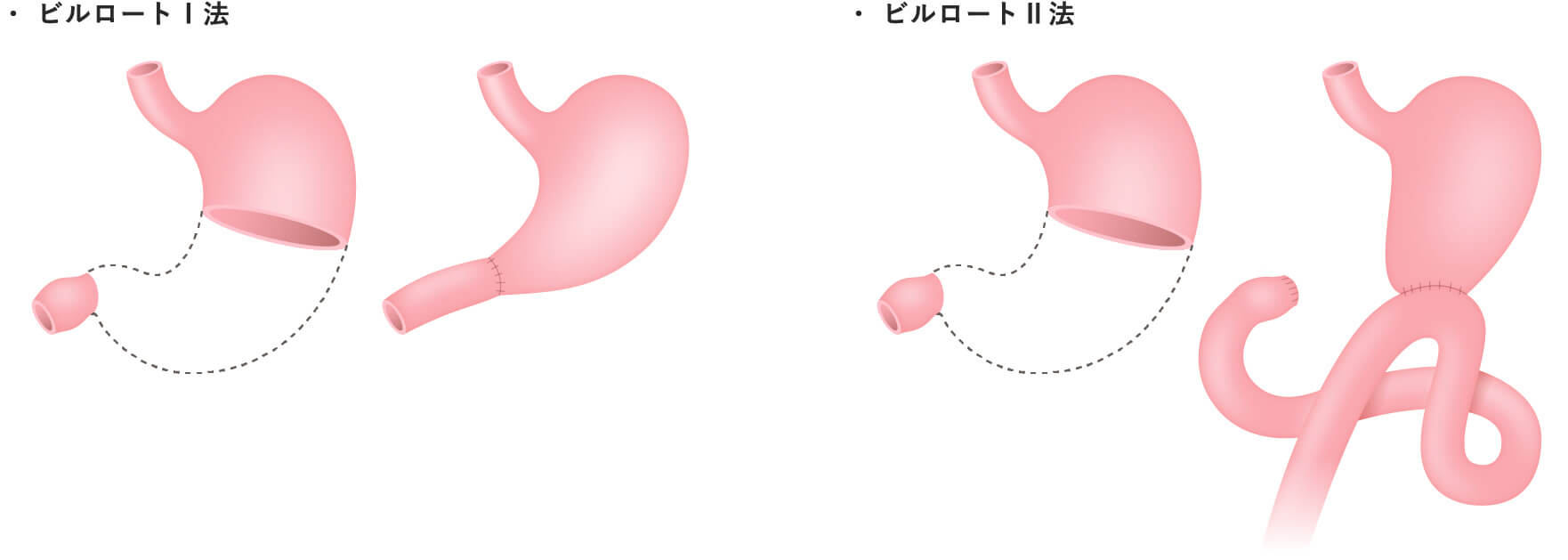
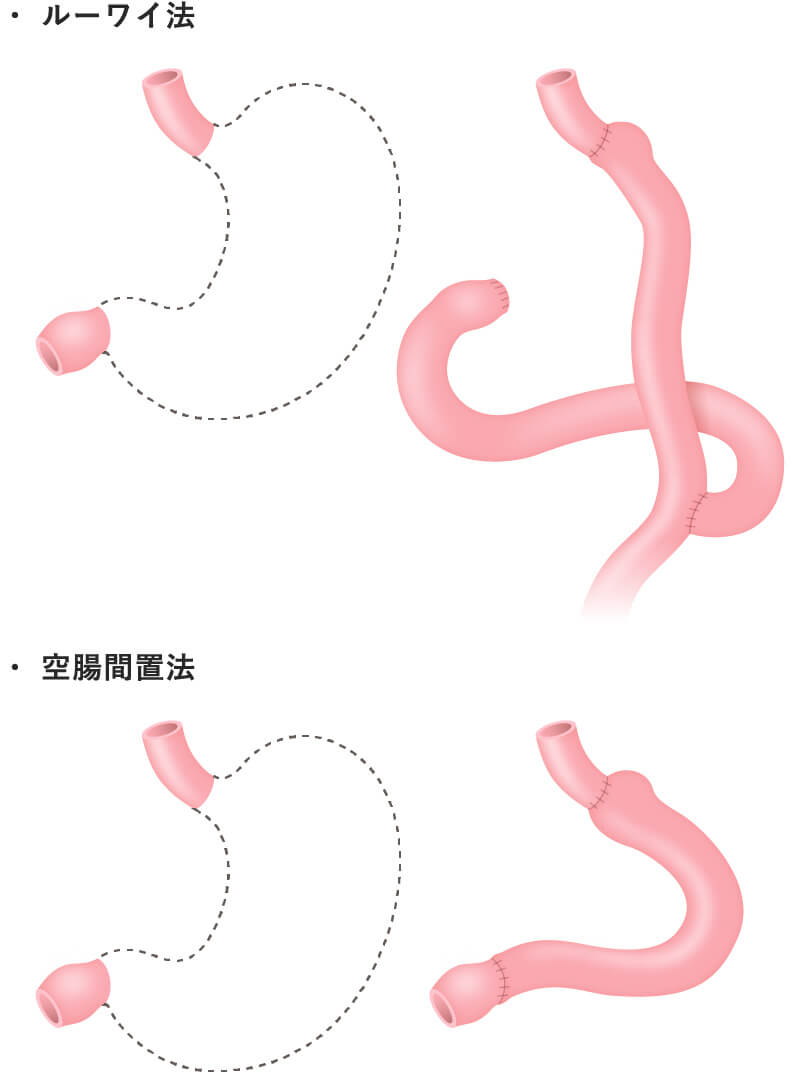
部分切除にせよ、胃全摘にせよ、食事摂取のためには再建が必要となります。再建は食事が通ることは勿論、快適な食事ができることを目指し、様々なバリエーションがあります。それぞれの術式ごとに再建法を示します。細かな条件の違いによって、更に様々な再建術式を採用する場合があります。
- 噴門側胃切除
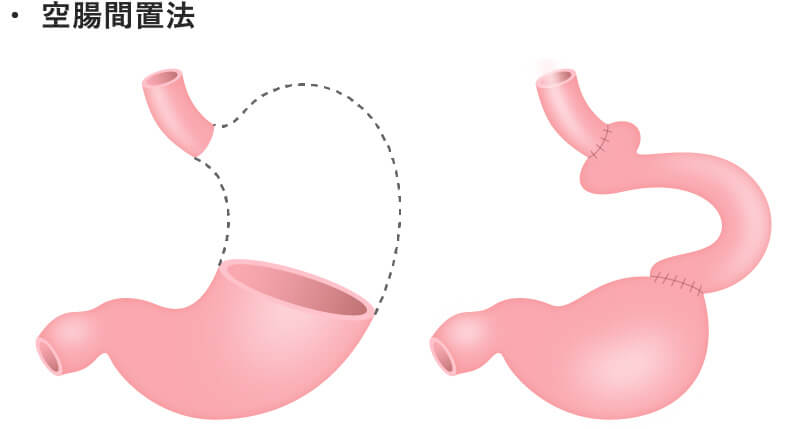
- 幽門側胃切除
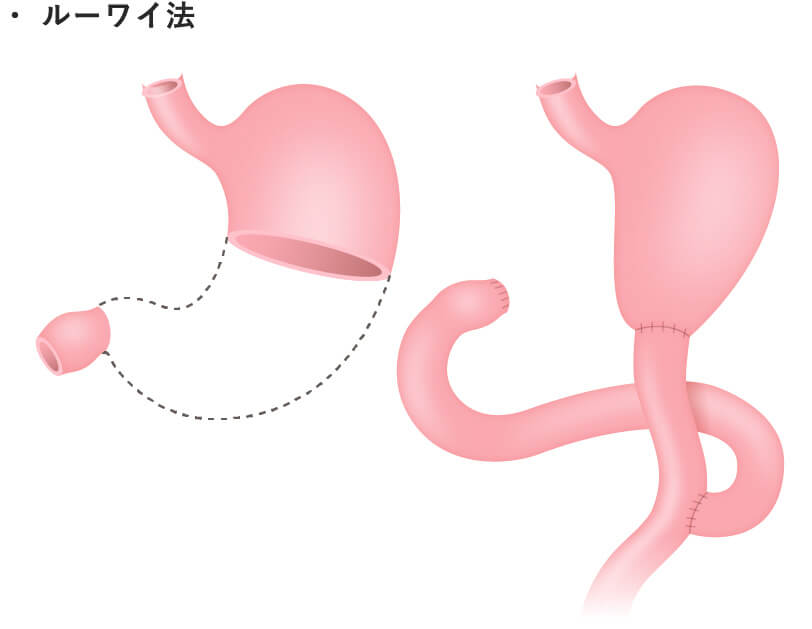
- 胃全摘術
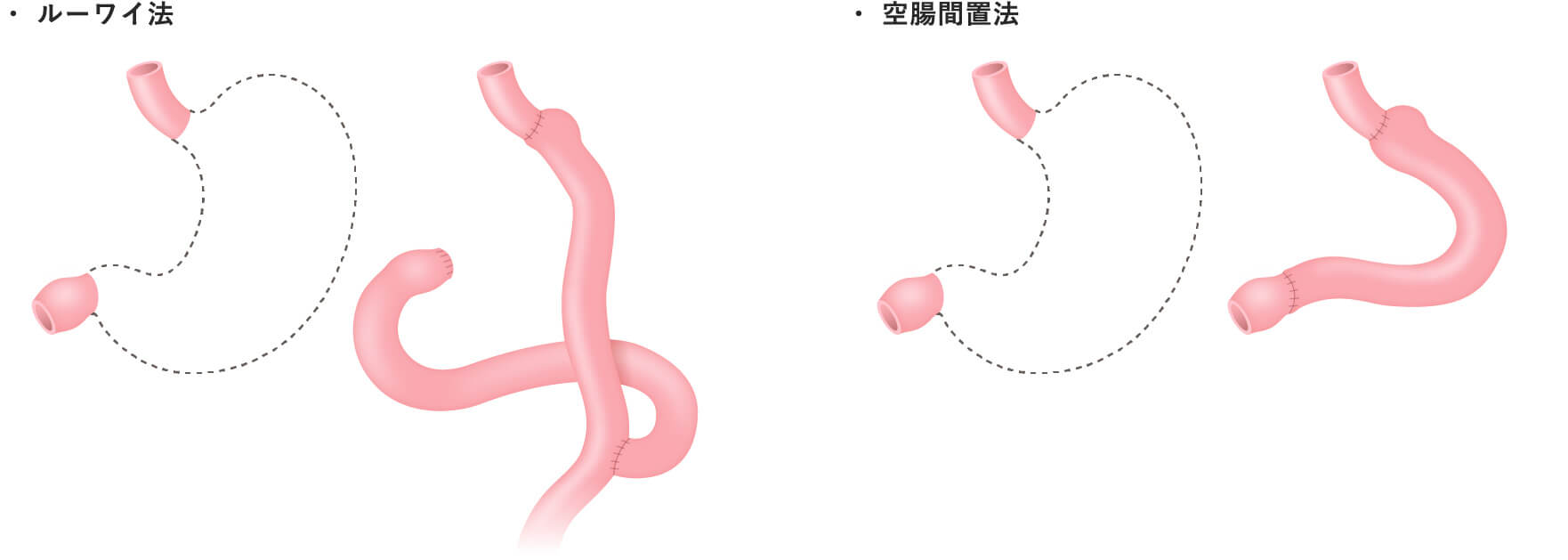
- 幽門保存胃切除術
- 典型的ではない手術
典型的な手術ができないことがあります。
遠隔転移(肝転移、骨転移、肺転移、脳転移など)がある場合、直接他臓器に浸潤(膵浸潤、肝浸潤)している場合、がんが腹腔内にばらまかれ広がっている(腹膜播種)場合、リンパ節転移が非常に広範囲に及んでいる場合などです。あるいは高度の合併症などの全身状態により、定型的手術の危険性が高いと判断される場合もあります。
-
姑息的切除
出血や食べ物の通過障害改善のために、がん病巣のみを切除することです。
-
バイパス術
がん病巣が切除できないために、食事の通過のために胃と小腸、あるいは食道と小腸をつなぎます。
- ご相談はこちらから
-
電話・メール・LINEでご相談できます
がん診療センター

検診による早期発見、正確で安全な診断技術、根治性と機能温存による患者さんの生活の質を配慮した最新の技術、人間性を重視した緩和ケア。これらをプロフェッショナルなチーム医療により切れ目なく実践するのが当院の目指すがん診療センターです。個々の患者さんの病状に応じて、部門横断的な診療体制で支えます。
副院長
がん診療センター長

