神経因性骨盤臓器症候群(NIS)
疾患概要
神経因性骨盤臓器症候群(Neurogenic Intrapelvic Syndrome: 以下NIS)とは
かねてより慢性的な肛門の痛みや骨盤の痛みを訴えて来院される患者様が多くみられ、仙骨や尾骨・靭帯・筋肉などの痛みと考えられていました。あちらこちら病院を受診されても原因が分からず、治らないため長い間苦しんでおられる方も少なくありません。しかし、よく観察すると、腰椎から出て肛門に至る仙骨神経に沿って圧痛ある硬結を認め、ここから痛みが発生していることが分かりました。また、この中には肛門の働きの異常(便・ガス漏れなど)、直腸の働きや感覚の異常(排便困難、残便感など)、腹部症状(腹痛、腹満感など)、腰痛などの症状を同時に訴えられる方も多くおられます。高野病院では、この病気を神経因性骨盤臓器症候群(NIS)と名付けて治療に当たっています。
この病気では、直腸指診をしてみると、仙骨神経に沿って痛みを伴うしこりがあるのが特徴的です。神経因性骨盤臓器症候群(NIS)の鍵となる仙骨神経は、骨盤内臓神経と共に排尿や排便に関係する大切な神経です。仙骨神経は肛門の運動と感覚を支配し、骨盤内臓神経は、直腸の感覚と運動を支配しています。
神経因性骨盤臓器症候群(NIS)では、以下で詳しく解説しています5つの症候(症状)が、複合的に症候群を形成しているのが特徴ですが、それぞれの症候にはこれらの神経が深く関与しています。さらに、痛みが慢性化していることも多く、この場合には慢性疼痛の特徴として、機能的要因や心理的要因が器質的要因よりも大きくなっていることもあります。
※NIS: 旧「仙骨神経症候群」。当初、仙骨神経の障害の存在として判断していましたが、その後、骨盤内臓神経も同時に障害を受けていることがわかったので、広く病態を包括させるために病名を変更いたしました。
- 男女とも広い年齢層に発症
仙骨神経の障害に起因する症状を訴えて多くの方が来院されます。図は当院において、神経因性骨盤臓器症候群(NIS)と診断された方の性別・年齢別分布を示したものです。本症候群は、男女とも若い人から高齢者まで幅広い年齢層に現れることが分かります。

症状
神経因性骨盤臓器症候群(NIS)の5徴候
神経因性骨盤臓器症候群(NIS)では、多くの場合、5つの症候のいくつかが組み合わさって出現しています。症候が組み合わさって出現するところは例えるなら感冒に似ています。
各症候単独の疾患との鑑別には、「仙骨神経に沿った圧痛ある硬結」を認めるものとしています。
- 肛門痛
- 肛門の鈍い痛みで、長く座るのがつらい
- 肛門疾患(痔瘻・痔核・裂肛等)の痛みとは異なる痛みがある
仙骨の左右で仙骨神経に沿って痛みを伴うしこりがあります。指診でこの神経を圧迫すると、普段感じている痛みと合致します。
- 括約不全(肛門の動きの異常)
- 便やガスがもれる/下着が汚れる
第2・3・4仙骨神経が合わさって会陰に至っています。この神経は肛門の部分では肛門を開閉する括約筋の運動と肛門の感覚を支配し、前方では外尿道等の運動と感覚を支配しています。この神経が障害されると、肛門の運動や感覚の障害、すなわち「しまりが悪くなり便やガスがもれたり、反対に拡がりが悪く便が出にくくなった等、肛門の運動や感覚の障害が現れます。」
- 排便障害
- 便が出にくい/便が残った感じがする
排便は直腸や肛門の運動や感覚の働きによって起こります。第2・3・4仙骨から出ている骨盤内臓神経は、直腸の感覚や運動を支配しています。この神経に異常が起こると、直腸の動きが妨げられ、排便が困難になります。また、排尿障害を起こします。
- 腹部症状(結腸機能障害)
- 腹痛/腹満感
上記の直腸・肛門の感覚と運動の障害のため、直腸まで降りてきた便が出ないと、それより上方の結腸が便を出そうとして収縮します。これによってかえって便が出にくくなります。これには交感神経の関与も考えられます。
過敏性腸症候群(IBS)に似た腹痛や腹満といった症状が現れます。
- 腰痛(腰椎の異常からくる症状)
- 腰痛/下肢のしびれなど
腰椎の骨や軟骨その他の組織の変性により、腰痛のみでなく仙骨神経障害をも伴う場合があります。
検査・診断
問診から治療までの流れ
- 問診・診察
- 症状について詳しくお尋ねして診察を行い、推測される病態に合わせて検査を組み合わせて行います。
- 診断
- 問診・診察・検査データを総合して病態を正確に診断します。
- 病態と治療の説明をします。
- 治療
-
神経因性骨盤臓器症候群
(NIS)の病態に応じて各種治療法を組み合わせて治療を行います。
直腸肛門機能検査
直腸肛門機能検査は、肛門・直腸・結腸・神経の運動と感覚に対して行います。これには、下記の生理検査や画像診断など、約16種類にわたる検査を病態別に組み合わせて行います。
- 肛門内圧検査
- 肛門括約筋筋電図検査
- 陰部神経伝導検査
- 直腸感覚検査
- 直腸肛門反射検査
- 排出能力検査
- 肛門電気感覚検査
- 経肛門的超音波検査
- ディフェコグラフィー検査
- 大腸通過時間測定造影検査
- 胃結腸反射検査
- 残便造影検査
- 骨盤内多臓器造影検査
- 骨盤内臓動態MRI
- 骨盤内臓3次元CT
- 脊椎MRI
これらの検査で、
- 肛門のしまり具合
- 直腸肛門の感覚
- 便の出かた
- 脊椎の状態
- 腸の動き
などを調べます。
治療
薬物療法
痛みにはその種類の程度に応じて、鎮痛剤や他の種類の薬を組み合わせて使用します。排便については便の硬さや腸管の動きを調節します。必要に応じて、心療内科に相談のうえ精神安定剤や抗うつ剤も投与します。
理学療法
- 運動療法
姿勢を保つ筋力(骨盤周囲の深層にある筋)を強化していきます。直腸肛門機能回復訓練と併用して行うことで、運動方法が理解しやすくなります。筋力の強化には2週間程度が必要です。そのあと運動方法を覚えて、自宅で取り組んでいただきます。
- 物理療法
- 低周波電気治療
括約筋を支配する神経の働きが悪くなっている時に、低周波の電気刺激を与えて括約筋を活性化させ、神経の痛みを和らげます。
脛骨神経刺激療法:両下肢のくるぶし周囲にパッドや金属の刺激電極をつけて、低周波の弱い電流を流します。1日30分、週2〜3回、合計で12回行い結果を評価します。通院が難しい場合は1か月ほど入院して行う場合もあります。
- 近赤外線治療
体の深部にある神経にまで浸透する近赤外線を当てて、神経などの炎症を取り除きます。
- 直腸肛門機能回復訓練(バイオフィードバック訓練)
肛門内圧・筋電図などの波形を患者さん自身に確認していただきながら、有効な動作が得られるように訓練します。
これにより肛門の感覚を向上させ、肛門括約筋の筋力を強化し、直腸の感覚や動きを改善します。
心理療法
全身の緊張をとり、心身をリラックスさせる自律訓練法や、カウンセリングによる支持的心理療法を必要に応じて実施します。
ハリ治療
血行の改善を促し、個々の症状に合ったツボや圧痛点を選んでハリ治療をし、気の流れを良くします。神経機能を調整して愁訴を回復させます。これにより自然治癒の増強を目的としています。
神経ブロック
腰痛や仙骨神経痛などの痛みの治療には神経ブロックを行います。
※上記以外に、括約不全の原因が括約筋にあれば手術を行なったり、骨盤内臓器が下垂している場合などには各臓器や腹膜底を吊り上げて固定する手術を行います。手術後に理学療法を加えます。
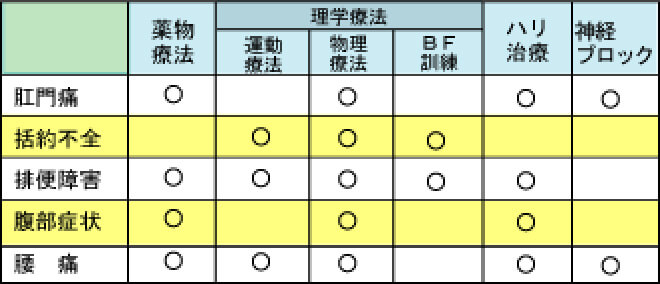
病態に応じた治療法
病態に応じて、前述の治療法を組み合わせて治療を行います。
5つの徴候に分けて各治療法を選択し、集学的治療を行います。
- ご相談はこちらから
-
電話・メール・LINEでご相談できます
大腸肛門機能診療センター

大腸肛門機能(直腸や肛門のはたらきと形状)を、最先端機器と豊富な知識で運動・感覚両面から捉え検査・診断を行い、最適な治療法を選択しています。筋電図検査による簡易筋電図法を確立するなど専門病院ならではの充実した検査体制に加え、医師をはじめコンチネンスリーダーと呼ばれる排泄ケア専門看護師を配置し、臨床検査技師、理学療法士、薬剤師、管理栄養士、診療放射線技師、医療ソーシャルワーカー、臨床工学技士などによるチーム医療で生活指導や集学的治療を実践しています。
大腸肛門機能科部長
大腸肛門機能診療センター長

